Bieżący numer
O czasopiśmie
Rada Naukowa
Kolegium Redakcyjne
Polityka prawno-archiwizacyjna
Kodeks etyki publikacyjnej
Wydawca
Informacja o przetwarzaniu danych osobowych w ramach plików cookies oraz subskrypcji newslettera
Archiwum
Dla autorów
Dla recenzentów
Kontakt
Recenzenci
Recenzenci rocznika 2025
Recenzenci rocznika 2024
Recenzenci rocznika 2023
Recenzenci rocznika 2022
Recenzenci rocznika 2021
Recenzenci rocznika 2020
Recenzenci rocznika 2019
Recenzenci rocznika 2018
Recenzenci rocznika 2017
Recenzenci rocznika 2016
Recenzenci rocznika 2015
Recenzenci rocznika 2014
Recenzenci rocznika 2013
Recenzenci rocznika 2012
Polecamy
Śląski Uniwersytet Medyczny w Katowicach
Sklep Wydawnictw SUM
Biblioteka Główna SUM
Polityka prywatności
Deklaracja dostępności
Recenzenci
Recenzenci rocznika 2025
Recenzenci rocznika 2024
Recenzenci rocznika 2023
Recenzenci rocznika 2022
Recenzenci rocznika 2021
Recenzenci rocznika 2020
Recenzenci rocznika 2019
Recenzenci rocznika 2018
Recenzenci rocznika 2017
Recenzenci rocznika 2016
Recenzenci rocznika 2015
Recenzenci rocznika 2014
Recenzenci rocznika 2013
Recenzenci rocznika 2012
Zachorowalność dzieci i młodzieży na wybrane choroby przewlekłe w Polsce w latach 2017–2022
1
Faculty of Health Sciences, Medical University of Gdańsk, Poland /
Regional Teacher Training Center “WOM” in Bielsko-Biała, Poland
Autor do korespondencji
Dariusz Góra
Wydział Nauk o Zdrowiu, Gdański Uniwersytet Medyczny, ul. M. Skłodowskiej-Curie 3a, 80-210 Gdańsk
Wydział Nauk o Zdrowiu, Gdański Uniwersytet Medyczny, ul. M. Skłodowskiej-Curie 3a, 80-210 Gdańsk
Ann. Acad. Med. Siles. 2024;78:197-203
SŁOWA KLUCZOWE
DZIEDZINY
STRESZCZENIE
Wstęp:
Wśród najczęstszych schorzeń dzieci i młodzieży wyróżnia się choroby przewlekłe, które stanowią jedno z najpoważniejszych zjawisk i problemów współczesnego świata. Do chorób przewlekłych możemy zaliczyć m.in.: astmę, alergie, choroby serca, nadciśnienie tętnicze, udary mózgu, nowotwory, a także zaburzenia psychiczne. Celem pracy było omówienie zachorowalności na wybrane choroby przewlekłe dzieci i młodzieży w wieku 0–18 roku życia w Polsce.
Materiał i metody:
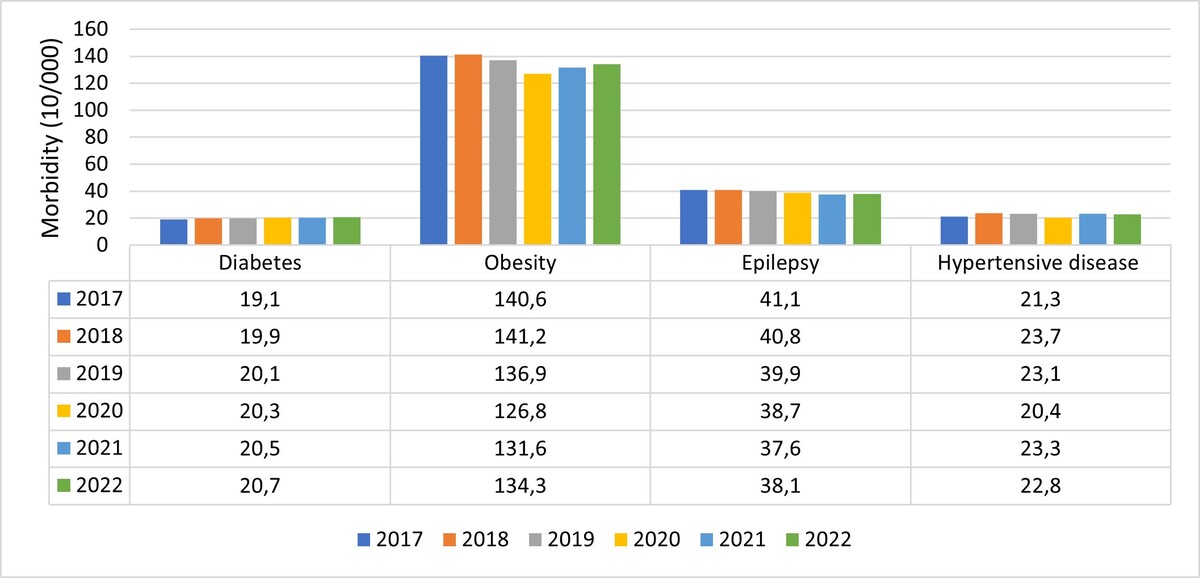
W styczniu 2024 r. otrzymano dane statystyczne pochodzące z Narodowego Instytutu Zdrowia Publicznego – Państwowego Zakładu Higieny w Warszawie dotyczące liczby zachorowań na cukrzycę (E10-E14), otyłość (E65-E68), chorobę nadciśnieniową (I10-I15) oraz padaczkę (G40) wśród dzieci i młodzieży w wieku 0–18 roku życia w latach 2017–2022 na terenie całego kraju. Następnie sporządzono rycinę, która ilustruje zachorowalność na wymienione choroby (współczynnik 10/000).
Wyniki:
Najliczniejszą grupę zarejestrowanych przypadków (zachorowalność) nadwagi wśród dzieci i młodzieży w Polsce w analizowanym okresie odnotowano w 2018 r. (141,2/10 000), a najmniej liczną w 2020 r. (126,8/10 000). Największa liczba zachorowań na nadciśnienie wystąpiła w 2018 r. – 23,7/10 000.
Wnioski:
Liczba nowych przypadków zachorowań na choroby przewlekłe u dzieci systematycznie wzrasta nie tylko w krajach europejskich. Choroby przewlekłe stanowią jedno z najpoważniejszych zjawisk i problemów współczesnego świata, wynikających z powszechności ich występowania w populacji, a przede wszystkim ze skutków, jakie wywołują w sensie indywidualnym i społecznym.
Wśród najczęstszych schorzeń dzieci i młodzieży wyróżnia się choroby przewlekłe, które stanowią jedno z najpoważniejszych zjawisk i problemów współczesnego świata. Do chorób przewlekłych możemy zaliczyć m.in.: astmę, alergie, choroby serca, nadciśnienie tętnicze, udary mózgu, nowotwory, a także zaburzenia psychiczne. Celem pracy było omówienie zachorowalności na wybrane choroby przewlekłe dzieci i młodzieży w wieku 0–18 roku życia w Polsce.
Materiał i metody:
W styczniu 2024 r. otrzymano dane statystyczne pochodzące z Narodowego Instytutu Zdrowia Publicznego – Państwowego Zakładu Higieny w Warszawie dotyczące liczby zachorowań na cukrzycę (E10-E14), otyłość (E65-E68), chorobę nadciśnieniową (I10-I15) oraz padaczkę (G40) wśród dzieci i młodzieży w wieku 0–18 roku życia w latach 2017–2022 na terenie całego kraju. Następnie sporządzono rycinę, która ilustruje zachorowalność na wymienione choroby (współczynnik 10/000).
Wyniki:
Najliczniejszą grupę zarejestrowanych przypadków (zachorowalność) nadwagi wśród dzieci i młodzieży w Polsce w analizowanym okresie odnotowano w 2018 r. (141,2/10 000), a najmniej liczną w 2020 r. (126,8/10 000). Największa liczba zachorowań na nadciśnienie wystąpiła w 2018 r. – 23,7/10 000.
Wnioski:
Liczba nowych przypadków zachorowań na choroby przewlekłe u dzieci systematycznie wzrasta nie tylko w krajach europejskich. Choroby przewlekłe stanowią jedno z najpoważniejszych zjawisk i problemów współczesnego świata, wynikających z powszechności ich występowania w populacji, a przede wszystkim ze skutków, jakie wywołują w sensie indywidualnym i społecznym.
REFERENCJE (26)
1.
Łukasik R., Pollok-Waksmańska W., Woś H. Problematyka funkcjonowania dziecka z chorobą przewlekłą w szkole. Probl. Pielęg. 2013; 21(3): 523–527.
2.
Ziarko M. Zmaganie się ze stresem choroby przewlekłej. Wyd. Naukowe Wydziału Nauk Społecznych UAM. Poznań 2014.
3.
Gregorczyk-Maślanka K., Kurzawa R. Stosowanie leków wziewnych w populacji polskich dzieci chorych na astmę oskrzelową. Alergol. Pol. 2020; 7(1): 40–46, doi: 10.5114/pja.2020.93830.
4.
Zubrzycka R. Dziecko z chorobami alergicznymi układu oddechowego jako przedmiot badań, diagnozy i terapii – perspektywa interdyscyplinarna. Niepełnosprawność 2020; 37: 73–87.
5.
Towpik I., Walicka M., Marcinkowska K., Lisicka I., Raczyńska M., Wierzba W. et al. Epidemiologia cukrzycy w Polsce w latach 2014–2017. Diabetol. Prakt. 2020; 6(5): 284–291.
6.
Araszkiewicz A., Bandurska-Stankiewicz B., Borys S., Budzyński A., Cyganek K., Cypryk K. et al. Zalecenia kliniczne dotyczące postępowania u chorych z cukrzycą 2021. Stanowisko Polskiego Towarzystwa Diabetologicznego. Diabetol. Prakt. 2021; 7(1): 1–121.
7.
Peczyńska J., Peczyńska J., Jamiołkowska M., Polkowska A., Zasim A., Łuczyński W. et al. Epidemiologia cukrzycy typu 1 wśród dzieci w wieku 0–14 lat w makroregionie podlaskim w latach 2005–2012. Pediatr. Endocrinol. Diabetes Metab. 2016; 24(1): 14–19.
8.
Jarosz-Chobot P., Otto-Buczkowska E. Epidemiologia cukrzycy typu 1. Przegl. Pediatr. 2009; 39(4): 229–234.
9.
Chobot A., Polanska J., Brandt A., Deja G., Glowinska-Olszewska B., Pilecki O. et al. Updated 24-year trend of Type 1 diabetes incidence in children in Poland reveals a sinusoidal pattern and sustained increase. Diabet. Med. 2017; 34(9): 1252–1258, doi: 10.1111/dme.13345.
10.
Lawrence J.M., Divers J., Isom S., Saydah S., Imperatore G., Pihoker C. et al. Trends in prevalence of type 1 and type 2 diabetes in children and adolescents in the US, 2001–2017. JAMA 2021; 326(8): 717–727, doi: 10.1001/jama.2021.11165.
11.
Niechciał E., Skowrońska B., Michalak M., Fichna P. Kwasica ketonowa w momencie rozpoznania cukrzycy typu 1 u dzieci i nastolatków z województwa wielkopolskiego – częstość występowania, czynniki ryzyka i obraz kliniczny. Diabetol. Prakt. 2018; 4(6): 295–304.
12.
Skrzypek M., Krzyszycha R.M., Goral K., Szczygieł K., Kowal K., Pokarowski M. et al. Postępowanie żywieniowe w leczeniu otyłości u dzieci i młodzieży. Med. Og. Nauk Zdr. 2021; 27(1): 13–22, doi: 10.26444/monz/134654.
13.
Eriksen K.G., Lind M.V., Larnkjær A., Mølgaard C., Michaelsen K.F. Early nutrition and its effect on growth, body composition and later obesity. World Rev. Nutr. Diet 2018; 117: 111–128, doi: 10.1159/000484502.
14.
Model kompleksowej opieki nad pacjentem chorym na otyłość olbrzymią leczoną chirurgicznie. Red. M. Gałązka-Sobotka, J. Gryglewicz. Wyd. Uczelnia Łazarskiego. Warszawa 2020.
15.
Obesity and overweight. World Health Organization, 1 March 2024 [online], https://www.who.int/news-room/... [accessed on 22 August 2024].
16.
Wang Y., Beydoun M.A., Min J., Xue H., Kaminsky L.A., Cheskin L.J. Has the prevalence of overweight, obesity and central obesity levelled off in the United States? Trends, patterns, disparities, and future projections for the obesity epidemic. Int. J. Epidemiol. 2020; 49(3): 810–823, doi: 10.1093/ije/dyz273.
17.
Houck M.M., Speaker P. Project FORESIGHT: A ten-year retrospective. Forensic Sci. Int. Synerg. 2020; 2: 275–281, doi: 10.1016/j.fsisyn.2020.08.005.
18.
Holman H.R. The relation of the chronic disease epidemic to the health care crisis. ACR Open Rheumatol. 2020; 2(3): 167–173, doi: 10.1002/acr2.11114.
19.
Beghi E. The epidemiology of epilepsy. Neuroepidemiology 2020; 54(2): 185–191, doi: 10.1159/000503831.
20.
Słowińska M., Jóźwiak S. Postępy w rozpoznawaniu i leczeniu padaczki w przeszłości oraz wyzwania współczesnej epileptologii. Child Neurol. 2017; 26(53): 11–17, doi: 10.20966/chn.2017.53.405.
21.
Fisher R.S., Cross J.H., French J.A., Higurashi N., Hirsch E., Jansen F.E. et al. Operational classification of seizure types by the International League Against Epilepsy: Position Paper of the ILAE Commission for Classification and Terminology. Epilepsia 2017; 58(4): 522–530, doi: 10.1111/epi.13670.
22.
GBD 2016 Neurology Collaborators. Global, regional, and national burden of neurological disorders, 1990–2016: a systematic analysis for the Global Burden of Disease Study 2016. Lancet Neurol. 2019; 18(5): 459–480, doi: 10.1016/S1474-4422(18)30499-X.
23.
Obrycki Ł. Rozpoznawanie nadciśnienia tętniczego u dzieci i młodzieży. Nadciśnienie Tętnicze w Praktyce 2022; 8(1): 17–25.
24.
Song P., Zhang Y., Yu J., Zha M., Zhu Y., Rahimi K. et al. Global prevalence of hypertension in children: A systematic review and meta-analysis. JAMA Pediatr. 2019; 173(12): 1154–1163, doi: 10.1001/jamapediatrics.2019.3310.
25.
Nugent J.T., Young C., Funaro M.C., Jiang K., Saran I., Ghazi L. et al. Prevalence of secondary hypertension in otherwise healthy youths with a new diagnosis of hypertension: a meta-analysis. J. Pediatr. 2022; 244: 30–37.e10, doi: 10.1016/j.jpeds.2022.01.047.
26.
Ostrowska A. Styl życia a zdrowie: z zagadnień promocji zdrowia. Wyd. IFiS PAN. Warszawa 1999.
Udostępnij
ARTYKUŁ POWIĄZANY
Śląski Uniwersytet Medyczny w Katowicach, jako Operator Serwisu annales.sum.edu.pl, przetwarza dane osobowe zbierane podczas odwiedzania Serwisu. Realizacja funkcji pozyskiwania informacji o Użytkownikach i ich zachowaniu odbywa się poprzez dobrowolnie wprowadzone w formularzach informacje, zapisywanie w urządzeniach końcowych plików cookies (tzw. ciasteczka), a także poprzez gromadzenie logów serwera www, będącego w posiadaniu Operatora Serwisu. Dane, w tym pliki cookies, wykorzystywane są w celu realizacji usług zgodnie z Polityką prywatności.
Możesz wyrazić zgodę na przetwarzanie danych w tych celach, odmówić zgody lub uzyskać dostęp do bardziej szczegółowych informacji.
Możesz wyrazić zgodę na przetwarzanie danych w tych celach, odmówić zgody lub uzyskać dostęp do bardziej szczegółowych informacji.